Введение. Заместительная аугментационная уретропластика – быстроразвивающийся вид реконструктивных операций на спонгиозной уретре.
В ее основе лежит концепция частичного замещения суженного участка мочеиспускательного канала иной тканью. В течение длительного времени кожа была лучшим и едва ли не единственным материалом для таких операций. Однако с середины 1990-х гг. появился и стал возрастать интерес к использованию в качестве пластического материала для уретры слизистой оболочки ротовой полости, достигнув своего ренессанса к 2000–2015 гг. [1–6]. Во многом это объясняется свойствами буккального графта: он не имеет волосяного покрова, покрыт сквамозным аваскулярным эпителием, а собственная пластинка слизистой содержит массу эластичных волокон и чрезвычайно обильно снабжена кровеносными сосудами. Более того, заготовка трансплантата не представляет технических трудностей и может быть выполнена практически всем пациентам.
Ткани слизистой ротовой полости для коррекции дефектов уретры впервые успешно применил в 1894 г. профессор Киевского университета К. М. Сапежко [7]. В 1941 г. эта идея получила развитие в работе британского хирурга G. Humby, который описал случай закрытия пеноскротальной фистулы слизистой ротовой полости у 8-летнего мальчика после пластики гипоспадии [8]. Первая статья об использовании слизистой ротовой полости в лечении бульбарных стриктур у взрослых мужчин была опубликована в 1993 г. исследователями из Египта под руководством A. el-Kasaby [9].
Современная эра применения слизистой оболочки полости рта в реконструктивно-пластической хирургии уретры началась в 1996 г., когда Morey и McAninch описали методику забора буккального трансплантата и технику вентральной аугментации уретры [10]. В настоящее время заместительная уретропластика буккальным графтом представлена множеством модификаций: дорсальная аугментация onlay (операция Barbagli) [11], дорсальная аугментация inlay (техника Asopa) [12], дорсолатеральная аугментация с односторонней мобилизацией уретры (операция Kulkarni) [13], одномоментная аугментация по дорзальной и вентральной полуокружностям уретры (техника Palminteri) [14, 15], одно- и двухэтапные хирургические подходы [16]; техники, совмещающие аугментационную пластику с анастомотической уретропластикой [17, 18]. Эффективность описанных методик, по данным различных авторов, варьируется от 65 до 100% [19–23].
Особое место среди различных техник заместительной уретропластики занимает аугментационная дорсальная inlay-пластика буккальным графтом, предложенная в 2001 г. индийским урологом H. Asopa. Данная техника применима при стриктурах спонгиозной уретры, как бульбарной, так и пенильной. Принцип операции заключается в продольном рассечении уретры как по вентральной, так и по дорсальной поверхности с формированием на поверхности белочной оболочки кавернозных тел площадки, к которой фиксируют трансплантат. Края дорсального разреза уретры анастомозируют с таковыми трансплантата, разрез по вентральной поверхности ушивают [12].
Asopa утверждал, что эта техника проста в выполнении, а ее основным преимуществом служит отсутствие необходимости мобилизации дорсальной части уретры, что исключает травматизацию артерий, кровоснабжающих стенку уретры и предотвращает ишемию тканей. Как показало время, эффективность лечения с использованием данной техники составляет около 80–90% [4, 12, 20, 23].
Однако ряд исследователей считают, что аугментационная дорсальная inlay-пластика имеет ряд ограничений, а именно: не может обеспечить адекватный просвет уретры (22–24 Sh) при ширине уретральной пластинки <1 см, ее предпочтительно использовать при стриктурах пенильной уретры по сравнению с бульбарной, невозможно выполнить в один этап при ксеротическом баланите (lichen sclerosus) [20, 24, 25]. Также в литературе недостаточно сравнительных исследований применения одно- и двухэтапного подходов с использованием данной техники.
Цель исследования: сравнить результаты одно- и двухэтапной аугментационной дорсальной inlay-пластики с использованием оральной слизистой при спонгиозных стриктурах уретры.
Материалы и методы. В исследование включены 72 пациента с протяженными стриктурами спонгиозной уретры, которым в 2012–2016 гг. выполнена аугментационная дорсальная inlay-пластика буккальным графтом.
Предоперационная оценка включала подробный анализ жалоб, анамнеза заболевания, физикальное обследование, лабораторные тесты крови и мочи, УЗИ верхних и нижних мочевыводящих путей, предстательной железы, восходящую и микционную уретроцистографию, уретроцистоскопию с использованием гибкого уретероскопа 9,5 Fr. У пациентов с сохраненным мочеиспусканием, а также в качестве динамических критериев оценки состояния нижних мочевыводящих путей в послеоперационном периоде были исследованы суммарный балл симптоматики нижних мочевыводящих путей (IPSS), включая индекс оценки качества жизни, связанный с нарушением мочеиспускания (QoL), количество остаточной мочи и максимальная скорость мочеиспускания.
Хирургическая техника. Всем пациентам была выполнена дорсальная аугментация уретры через вентральный сагиттальный уретротомический доступ.
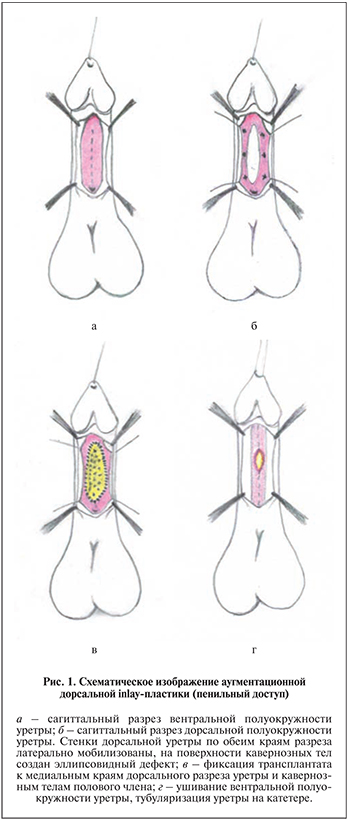 При одноэтапном вмешательстве доступ определяли в зависимости от локализации стриктуры: пенильный – при стриктурах дистального отдела пенильной уретры, промежностный – в остальных случаях с эверсией полового члена в промежностную рану при локализации стриктуры в пенильнобульбарном или проксимальном пенильном отделе. Уретру в зоне сужения рассекали продольно по ее вентральной полуокружности, выходя за пределы стриктуры в проксимальном и дистальном направлениях на 1,5–2,0 см. При этом здоровые ткани уретры визуально определяли по их эластичности, кровоточивости губчатого тела, а также по достижению нормативного диаметра просвета уретры (22–24 Sh). Далее со стороны слизистой оболочки по срединной линии рассеченной стриктурной уретры выполняли второе продольное рассечение уретры по дорсальной полуокружности через все слои до белочной оболочки кавернозных тел. При стриктурах бульбарной уретры дном разреза дорсальной стенки уретры являлись мышечно-апоневротические тела межкрурального пространства. Дорсальную стенку уретры в обе стороны от ее разреза мобилизовывали от подлежащей поверхности таким образом, чтобы сформировать площадку необходимого размера для помещения на нее трансплантата шириной 1,5–2,5 см.
При одноэтапном вмешательстве доступ определяли в зависимости от локализации стриктуры: пенильный – при стриктурах дистального отдела пенильной уретры, промежностный – в остальных случаях с эверсией полового члена в промежностную рану при локализации стриктуры в пенильнобульбарном или проксимальном пенильном отделе. Уретру в зоне сужения рассекали продольно по ее вентральной полуокружности, выходя за пределы стриктуры в проксимальном и дистальном направлениях на 1,5–2,0 см. При этом здоровые ткани уретры визуально определяли по их эластичности, кровоточивости губчатого тела, а также по достижению нормативного диаметра просвета уретры (22–24 Sh). Далее со стороны слизистой оболочки по срединной линии рассеченной стриктурной уретры выполняли второе продольное рассечение уретры по дорсальной полуокружности через все слои до белочной оболочки кавернозных тел. При стриктурах бульбарной уретры дном разреза дорсальной стенки уретры являлись мышечно-апоневротические тела межкрурального пространства. Дорсальную стенку уретры в обе стороны от ее разреза мобилизовывали от подлежащей поверхности таким образом, чтобы сформировать площадку необходимого размера для помещения на нее трансплантата шириной 1,5–2,5 см.
Кровоточащие сосуды на поверхности белочной оболочки не коагулировали. Края трансплантата слизистой ротовой полости отдельными узловыми швами (полисорб или викрил 5/0) соединяли с таковыми дорсального разреза уретры, подхватывая в шов белочную оболочку. При растягивании держалок, наложенных на вентральные края уретры, отдельными узловыми швами викрила 5/0 фиксировали трансплантат по всей его площади к подлежащей белочной оболочке кавернозных тел. Таким образом, общая ширина аугментированной уретры составила не менее 2,5–3,0 см. После чего по уретре проводили катетер Фолей 18–20 Sh и производили ушивание вентральной раны уретры (рис. 1, 2).
В случаях этапной хирургии после фиксации трансплантата производили сшивание краев вентрально рассеченной уретры с кожей. Последующую тубуляризацию уретры осуществляли через 6 мес. по методике Брауна. При наличии выраженного воспаления стенок уретры по стандартной методике выполняли марсупиализацию Иогансена с формированием неомеатуса на 1,5 см проксимальнее стриктуры, а через 6 мес. производили дорсальную аугментацию уретры с одномоментной тубуляризацией по вышеописанной технике.
Полученные данные представлены в виде средних (M) и среднеквадратических ошибок (m), медианы (Me), нижнего и верхнего квартилей [Q25%; Q75%]. При определении значимости различий количественных показателей в сформированных группах применяли t-критерий Стьюдента, использовали непараметрические методы – критерий Манна–Уитни. Для сравнения бинарных данных применяли точный критерий Фишера и χ2. Статистически значимой считали разницу между группами при значениях p<0,05.

Результаты. Оценку результатов хирургического лечения проводили в двух группах: 1-ю составили 55 (76,4%) пациентов, которым операция была выполнена в один этап, 2-ю группу – 17 (23,6%) пациентов, подвергнутых двухэтапному вмешательству (табл. 1).

Среди ранних послеоперационных осложнений наблюдали незначительные гематомы, отек мошонки и/или полового члена, флегмоны кожной раны с поверхностным расхождением швов. Все они не представляли серьезной угрозы для последующего восстановления проходимости уретры и регрессировали в обычные сроки при надлежащем консервативном лечении. Дополнительное оперативное вмешательство потребовалось 3 пациентам, у которых образовались уретрокожные свищи. Закрытие свищевых дефектов проводили местными тканями, в последующем это также не влияло на результаты операции.
Сравнительный анализ осложнений в группах показал, что гематомы, расхождение кожных швов и уретрокожные свищи встречались только при одноэтапных операциях. Также наше исследование показало, что общий процент ранних послеоперационных осложнений, связанных с уретральной раной, ниже при двухэтапных вмешательствах (p<0,05; табл. 2).

Самостоятельное мочеиспускание среди пациентов 1-й группы не удалось восстановить после удаления уретрального катетера в 1 (1,4%) случае. Данный пациент имел стриктуру пенильнобульбозного отдела воспалительного генеза протяженностью 6 см.
В послеоперационном периоде у него не было раневых осложнений. При восходящей уретрографии, выполненной на 21-е сутки после операции, была диагностирована облитерация в зоне проксимального анастомоза трансплантата и собственной уретры. Пациенту была выполнена троакарная цистостомия, и через 6 мес. он был оперирован на бульбарной уретре с применением аугментационной дорсальной onlay-пластики буккальным графтом. Период наблюдения с момента повторной операции составил 1,5 года, данных за прогрессирование стриктуру уретры к настоящему времени нет.
Пациентам, подвергнутым этапной хирургии, мочеиспускание восстанавливали на 12–14-е сутки. Все они мочились посредством сформированного неомеатуса. Осмотр, предшествовавший второму этапу хирургии, не выявил его сужения ни в одном из случаев. Однако у 1 пациента ширина трансплантата не позволила бы обеспечить адекватного просвета уретры при ее тубуляризации, в связи с чем потребовалась дополнительная аугментация уретры.
Сроки наблюдения пациентов варьировались от 10 до 74 мес. при медиане 44,2 мес. В период мониторирования рецидив стриктуры выявлен у 3 пациентов, он определен как снижение скорости максимального потока мочи <15 мл/с и был подтвержден данными уретрографии. Двум пациентам успешно выполнена повторная реконструкция уретры, один пациент от операции отказался, отдав предпочтение регулярному бужированию.
Критерием эффективности излечения мы определили число случаев (64 пациента) восстановленного мочеиспускания, не потребовавших дополнительных хирургических вмешательств или бужирования за весь период наблюдения (медиана – 44,2 мес.).
В нашем исследовании 8 из 72 пациентов нуждались в дополнительных хирургических манипуляциях/бужировании (табл. 3).

Таким образом, первичное излечение протяженных стриктур уретры с применением аугментационной дорсальной inlay-пластики буккальным графтом достигнуто в 88,9% случаев: эффективность в 1-й группе составила 89,1%, во 2-й – 88,2% (p>0,05). Однако в итоге дополнительные хирургические пособия у 7 (9,7%) прооперированных позволили устранить осложнения и восстановить самостоятельное мочеиспускание, удовлетворительное по качеству потока мочи, у 71 (98,6%) больного. Только один пациент, отказавшись от хирургического лечения, находится на регулярном бужировании.
Обсуждение. На сегодняшний день слизистая оболочка ротовой полости получила широкое распространение в реконструктивно-пластической хирургии стриктур мочеиспускательного канала. Высокая эффективность лечения и долгосрочное безрецидивное течение заболевания доказаны многими исследованиями [3, 6, 11–26]. Дискутабельными остаются вопросы относительно способа фиксации трансплантата к уретре: вентральный, дорсальный, латеральный, комбинированный. Однако катамнестические результаты большинства сравнительных исследований сопоставимы [1, 2, 5, 20, 23].
Теоретическое обоснование выбора оперативного пособия имеет свои аргументы в пользу применения того или иного способа фиксации трансплантата. Считается, что манипуляции на вентральной поверхности уретры проще в техническом плане, сопоставление краев донорской ткани со слизистой уретры происходит под лучшим визуальным контролем, за счет чего легче добиваться герметичности анастомоза. Минусом является относительно высокая вероятность формирования свищей, дивертикулов, также выше риск развития осложнений, связанных с приживлением донорской ткани. При дорсальной аугментации вероятность успеха приживления ткани увеличивается за счет подлежащих кавернозных тел, имеющих интенсивное кровоснабжение, а жесткая фиксация к белочной оболочке кавернозных тел предотвращает формирование дивертикулов и способствует сохранению заданного просвета уретры. При этом дорсальная onlay-уретропластика является технически более сложной и требует ротации мобилизованного участка уретры на 180°, что приводит к повреждению артерий, питающих стенку уретры [27, 28].
В наше исследование включены пациенты, которым была выполнена дорсальная inlay-аугментация уретры через вентральный сагиттальный уретротомический доступ. Ее первичная эффективность излечения при одноэтапном подходе составила 89,1%, при двухэтапном – 88,2%, что не позволило выявить очевидных преимуществ одного их них. Однако считается, что одноэтапная уретропластика позволяет не только сократить время лечения пациента, но и избавить его от дискомфорта, связанного с необходимостью длительных перевязок, уходом за трансплантатом, эстетическими и сексуальными дисфункциями [6, 29]. Тем не менее наличие выраженного воспаления слизистой уретры диктует необходимость выполнения на первом этапе классической операции Иогансена, а в случае ксеротического баланита (lichen sclerosus) – полного иссечения пораженной уретры, так как это связано с высоким риском фиброзных изменений трансплантата. Восстановительно-реконструктивную операцию в такой ситуации необходимо выполнять через 6 мес. после регресса воспалительных процессов, при этом фиксацию буккального трансплантата целесообразно совмещать с одномоментной его тубуляризацией. В случаях полного отсутствия уретральной пластинки или же ее недостаточной ширины (менее 1 см) следует придерживаться традиционного двухступенчатого подхода: первый этап – фиксация трансплантата, второй – тубуляризация уретры.
В целом наше исследование подтвердило высокую эффективность использования слизистой ротовой полости в качестве заместительного материала для реконструктивно-пластических операций на уретре по технике Asopa. Для достижения оптимальных результатов в лечении сложных стриктур операции необходимо выполнять в специализированных центрах, а хирург должен владеть всеми известными хирургическими техниками фиксации трансплантата, так как буккальная уретропластика требует индивидуального подхода.
Заключение. Аугментационная дорсальная inlay-пластика буккальным графтом служит эффективным методом лечения протяженных стриктур спонгиозной уретры с окончательной результативностью 98,6%. Результаты оперативного лечения не зависят от количества этапов лечения, однако двухэтапная хирургия сопровождается меньшим количеством осложнений.
Исследование не имело спонсорской поддержки. Конфликт интересов отсутствует. Авторы выражают благодарность за помощь в подготовке иллюстрационного материала ординатору кафедры урологии и репродуктивного здоровья человека с курсом детской урологии-андрологии Крючковой Наталье.



