Компрессия левой общей подвздошной вены и фиброзные спайки в ней впервые описаны немецким патологом R. Virchow в 1851 г. [1]. Патолог отметил, что глубокие илеофеморальные тромбозы в левой ноге встречались в 5 раз чаще, чем в правой.
По данным J. P. McMurrich (1908), частота выявления фиброзных спаек в просвете левой общей подвздошной вены при проведении 57 аутопсий составила 30% случаев [2]. По данным W. E. Ehrich, E. B. Krumbhaar (1943), частота выявления компрессии левой общей подвздошной вены при проведении 412 аутопсий составила 23,8% случаев [3]. По данным R. May, J. Thurner (1957), частота выявления подвздошной венозной компрессии при выполнении 430 аутопсий составила 22% случаев [4]. По данным N. Usui et al. (1978), частота выявления фиброзных спаек в просвете левой общей подвздошной вены при проведении 90 аутопсий составила 50% случаев [5]. Таким образом, компрессия левой общей подвздошной вены – это широко распространенная патология и встречается в популяции в 22–50% случаев без разделения по половому признаку.
В англоязычной литературе синдром компрессии левой общей подвздошной вены чаще называют синдромом Мея–Тюрнера (May–Thurner Syndrome). Бессимптомная компрессия левой общей подвздошной вены у взрослого населения встречается в 16–20% случаев [6]. Естественное течение данного синдрома служит причиной развития илеофеморального тромбоза и посттромботического синдрома, описанных F. B. Cockett, M. L. Thomas в 1965 г. [7].
B. L. R. A. Coolsaet в 1980 г. впервые определил роль подвздошной венозной компрессии, или в более узком смысле синдрома Мея–Тюрнера, в развитии варикоцеле. Автор представил результаты ангиографического обследования 67 пациентов с левосторонним варикоцеле. Было выделено три типа варикоцеле: 1) рефлюкс из левой почечной вены во внутреннюю яичковую вену, или реносперматический тип; 2) рефлюкс из левой общей подвздошной вены в экстрафуникулярные вены, или илеосперматический тип; 3) комбинация первых двух типов, или смешанный тип [8].
M. D. Bomalaski et al. (1993) впервые описали устойчивое к традиционной хирургии варикоцеле (рецидив левостороннего варикоцеле 3-й степени после трех операций в 12-, 13- и 16-летнем возрасте) вследствие синдрома компрессии левой общей подвздошной вены, выявленного при ангиографии. Авторы пришли к заключению о необходимости отказа от стандартной хирургической техники в таких случаях [9].
К наименее изученным аспектам проблемы варикоцеле относятся рецидивное и двустороннее варикоцеле. Особый интерес представляют пациенты, у которых после левосторонней варикоцелэктомии развивается двустороннее варикоцеле, а также те, у кого после операции появляется или усиливается тазовая симптоматика в виде болевого синдрома, дизурии и эректильной дисфункции. В современных руководствах урологических и андрологических обществ различных стран отсутствуют рекомендации по ведению таких пациентов с точки зрения как диагностики, так и лечения. Наиболее частой является попытка многократного и малоэффективного лечения хронического простатита. При расширенном обследовании этих пациентов чаще всего верифицируется подвздошная венозная компрессия как причина варикозной болезни вен органов малого таза. В настоящей работе представлен первый опыт успешного оперативного лечения пациента с рецидивным варикоцеле, варикозной болезнью вен органов малого таза вследствие синдрома Мея–Тюрнера.
П а ц и е н т М. 38 лет, спортсмен, обратился с жалобами на выраженные постоянные тупые и острые боли внизу живота и в промежности, отсутствие утренних спонтанных и адекватных эрекций. На врачебных приемах пациент проявлял крайнюю степень психоэмоциональной лабильности. При сборе анамнеза выяснилось, что в 1995 г. он перенес операцию по Иваниссевичу слева, позднее в том же году – варикоцелэктомию слева из мошоночного доступа, в 2015 г. – операцию по Мармар слева. После этого было отмечено развитие двустороннего варикоцеле 2-й степени. В связи с этим в 2016 г. пациенту выполнены симультанная двусторонняя варикоцелэктомия, иссечение кист придатков обоих яичек, пластика оболочек правого и левого яичек по Винкельману из срединного мошоночного доступа. После операции пациент отметил появление выраженных постоянных тупых и острых болей внизу живота и в промежности, отсутствие утренних и спонтанных адекватных эрекций. Прием венотоников, ингибиторов фосфодиэстеразы 5-го типа не принес ожидаемого эффекта.
Жалобы оценивали при помощи вопросников МИЭФ-5, IPSS, NIH-CPSI, оценки по которым составили 16, 21 и 28 баллов соответственно.
Обследование пациента включило физикальный осмотр, выполнение пробы Иваниссевича, анализ эякулята, УЗИ органов мошонки в клино- и ортостазе с проведением пробы Вальсальвы, трансректальное УЗИ (ТРУЗИ), цветное допплеровское ТРУЗИ простаты в покое и при пробе Вальсальвы, МРТ нижней полой вены и сосудов малого таза, антеградную илеокаваграфию из пахового доступа, дистально восходящую флебографию из левого подколенного доступа.
Исследование эякулята проведено по стандартам 5-го издания Лабораторного руководства ВОЗ по исследованию человеческой спермы (2010). По результатам многократного спермиологического обследования данных за патоспермию и пиоспермию получено не было.

Диагноз варикозной болезни вен органов малого таза был верифицирован при помощи ТРУЗИ с использованием критериев варикозной болезни малого таза у мужчин, предложенных А. Ю. Цукановым и Р. В. Ляшевым (2014), – расширение вен парапростатического сплетения более 5 мм и/или наличие рефлюкса кровотока при пробе Вальсальвы при дуплексном ангиосканировании с использованием ректального датчика [10] и критериев, предложенных А. А. Капто (2017) (см. таблицу) [11].
По данным ТРУЗИ, были верифицированы хронический фиброзно-калькулезный простатит, варикозное расширение вен органов малого таза 2-й стадии по классификации А. А. Капто (2017) (рис. 1).
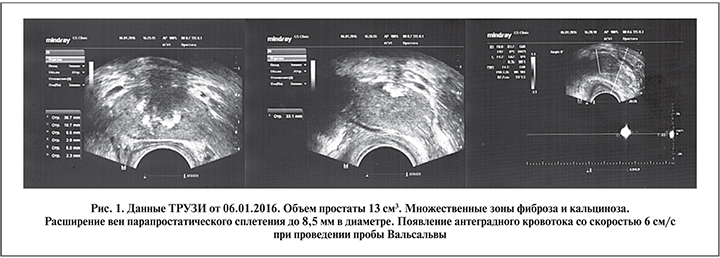
По данным ТРУЗИ в динамике (от 20.06.2016) через 5 мес.
после последней операции по поводу двустороннего варикоцеле варикозное расширение вен простаты не уменьшилось, жалобы на боли в области малого таза и ухудшение эрекции сохранялись.
В связи с этим 23.12.2016 в МДЦ «Рэмси Диагностика» Москвы выполнена МРТ нижней полой вены и сосудов малого таза. При обработке данных МРТ-флебографии выявлены критерии аортомезентериальной и подвздошной венозной компрессии. Критерии для определения аортомезентериальной компрессии: аортомезентериальный угол (aortomesenteric angle, AMA; норма – 28–65°) и аортомезентериальная дистанция (aortomesenteric distance, AMD; норма – 10–34 мм) [12, 13]. Критерии для диагностики подвздошной венозной компрессии: нижний люмбарный лордозный угол (lower lumbar lordosis angle, LLLA; норма – 134,33–136,76°) и диаметр подвздошного венозного туннеля (diameter of the iliac vein tunnel, IVTD; норма – 4,18–4,50 мм) [14]. Результаты МРТ-флебографии от 23.12.2016 позволили исключить аортомезентериальную компрессию (Nutcracker Syndrome) как самую частую причину варикоцеле: AMА – 32,48°, AMD – 11,97 мм. Вместе с тем получены убедительные данные за наличие подвздошной венозной компрессии слева: показатель LLLA составил 125,17°, IVTD – 3,1 мм. На МРТ четко визуализировалась компрессия левой общей подвздошной вены правой общей подвздошной артерией (рис. 2).
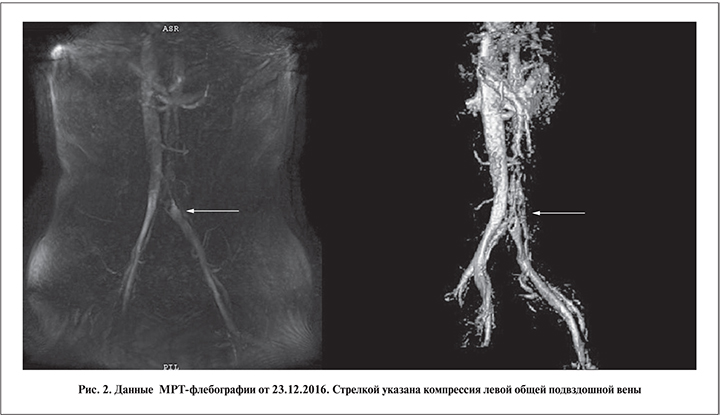
По результатам измерения диаметра правой и левой общих подвздошных вен выявлена выраженная асимметрия: диаметр правой общей подвздошной вены был равен 11,6 мм, левой общей подвздошной вены – 18,79 мм. Таким образом, результаты МРТ-флебографии позволили верифицировать компрессию левой общей подвздошной вены правой общей подвздошной артерией, или так называемый синдром Мея–Тюрнера.
21.02.2017 в Волынской больнице Москвы пациенту была выполнена илеокаваграфия, подтвердившая наличие подвздошной венозной компрессии и коллатерального кровообращения (рис. 3).
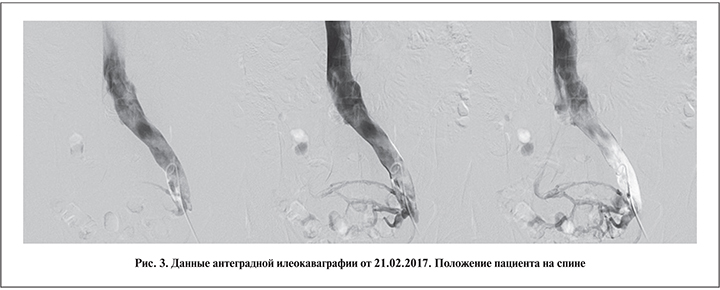
При введении рентгеноконтрастного вещества отмечены его ретроградный заброс и контрастирование венозных сплетений малого таза (коллатеральное кровообращение). После контрастирования венозных сплетений малого таза рентгеноконтрастное вещество перераспределено в правую общую подвздошную вену. Диаметр правой общей подвздошной вены в 1,4 раза меньше диаметра левой общей подвздошной вены.
Выраженная тазовая симптоматика на фоне рецидивного варикоцеле, наличие компрессии подвздошных сосудов и коллатерального кровообращения, по данным флебографии, служили признаком илеопельвикальной венозной гипертензии и определили показания к ангиопластике и стентированию левой общей подвздошной вены. 28.03.2017 в ГКБ им. Е. О. Мухина пациенту выполнена операция баллонной ангиопластики и стентирование левой общей подвздошной вены. Оперативное лечение синдрома подвздошной венозной компрессии включило следующие этапы: 1) пункцию левой наружной подвздошной вены; 2) мультипроекционную интраоперационную флебографию; 3) баллонную ангиопластику левой общей подвздошной вены; 4) имплантацию стента в левую общую подвздошную вену; 5) постдилятацию стентированого сегмента; 6) контрольную флебографию.
Интраоперационная дистально восходящая флебография выявила сочетанную артериовенозную компрессию: между правой общей подвздошной артерией и левой общей подвздошной веной (синдром Мея–Тюрнера), между левой наружной подвздошной артерией и левой наружной подвздошной веной (рис. 4).
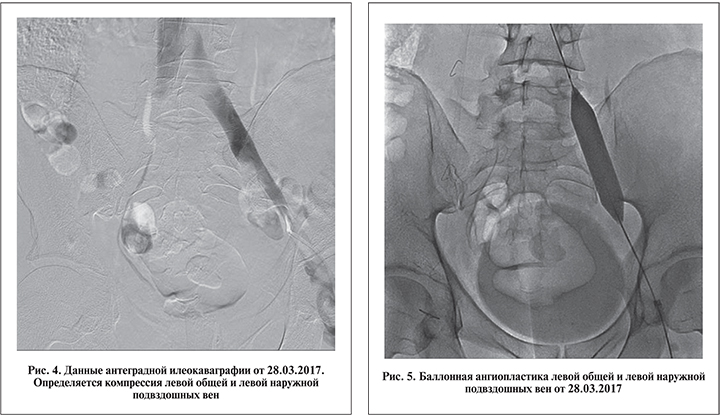
Поскольку фиброзные внутрипросветные спайки (шварты) в компрессированной подвздошной вене встречаются в большинстве случаев, будучи неизбежным патогенетическим звеном этого заболевания, проведение ангиопластики перед стентированием мы считали обязательным этапом операции (рис. 5).
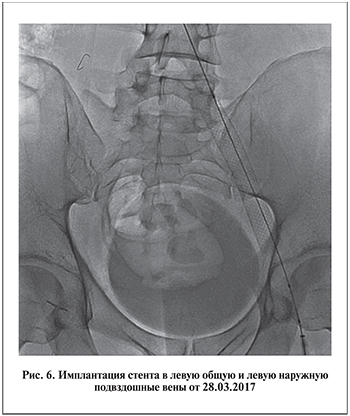 Для имплантации использовали венозный стент Wallsten-Uni Endoprothesis («Boston Scientific») из сплава Elgiloy (сплав на основе никеля, кобальта и хрома) диаметром 16 мм, длиной 90 мм (рис. 6).
Для имплантации использовали венозный стент Wallsten-Uni Endoprothesis («Boston Scientific») из сплава Elgiloy (сплав на основе никеля, кобальта и хрома) диаметром 16 мм, длиной 90 мм (рис. 6).
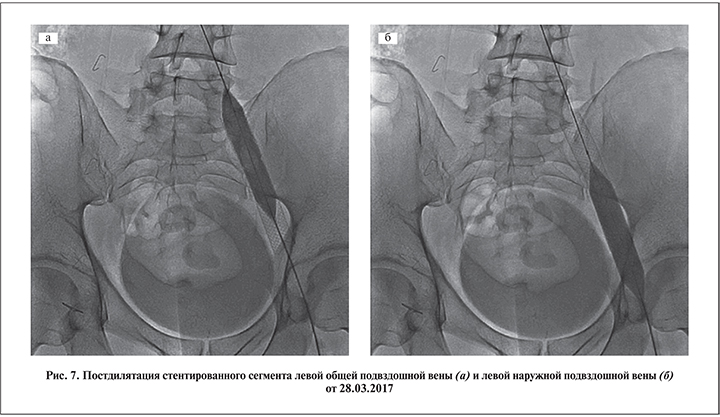
Постдилятация стентированного сегмента также служила обязательным этапом оперативного лечения подвздошной венозной компрессии (рис. 7 а, б).
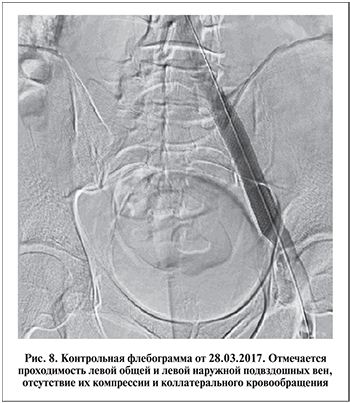
Контрольная флебография показала проходимость левой общей и наружной подвздошных вен и отсутствие коллатерального кровообращения в них (рис. 8).
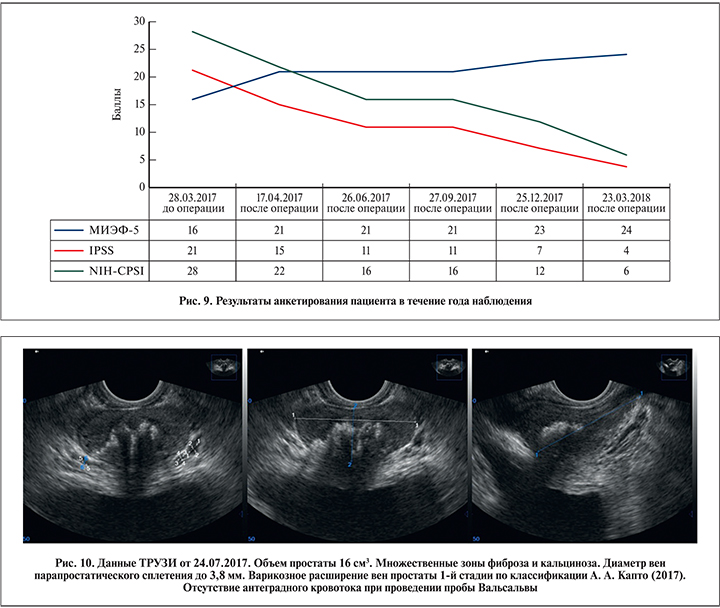
Послеоперационное ведение включило: 1) антикоагулянтную терапию – ривароксабан 20 мг в сут. в течение 6 мес. после операции; 2) ультразвуковое ангиосканирование подвздошных сосудов в 1-е сутки, через 2 нед. и через 1, 3, 6 мес. после операции. Результаты оперативного лечения оценивали при помощи вопросников МИЭФ-5, IPSS, NIH-CPSI, а также на основании данных ТРУЗИ (до операции и через 1, 3, 6 и 9 мес. после операции) (рис. 9).
В ближайшем послеоперационном периоде (в течение 1 ч) жалобы на боли в области малого таза практически исчезли, а через 1 нед. после операции пациент отметил восстановление эрекции без проведения какой-либо терапии.
 Через 3 мес. после ангиопластики и стентирования отмечено уменьшение максимального диаметра вен предстательной железы на 45%, по данным ТРУЗИ, и отсутствие антеградного кровотока при проведении цветного допплеровского ТРУЗИ простаты в покое и при пробе Вальсальвы (рис. 10). Результат сохранялся на протяжении 12 мес. наблюдения. В целом отмечено уменьшение венозного полнокровия простаты, которое сопровождалось уменьшением болевого синдрома и восстановлением половой функции. Причем данный результат, сохранявшийся в течение всего периода наблюдения, достигнут без проведения терапии болевого синдрома, хронического простатита и эректильной дисфункции. Через 6 мес. после операции отмечена редукция варикозно расширенных вен яичек и их придатков. По данным УЗИ органов мошонки, диаметр вен гроздевидных сплетений в клиностазе в спокойном состоянии был менее 2 мм. Рефлюкс отсутствовал как в клино-, так и в ортостазе при пробе Вальсальвы.
Через 3 мес. после ангиопластики и стентирования отмечено уменьшение максимального диаметра вен предстательной железы на 45%, по данным ТРУЗИ, и отсутствие антеградного кровотока при проведении цветного допплеровского ТРУЗИ простаты в покое и при пробе Вальсальвы (рис. 10). Результат сохранялся на протяжении 12 мес. наблюдения. В целом отмечено уменьшение венозного полнокровия простаты, которое сопровождалось уменьшением болевого синдрома и восстановлением половой функции. Причем данный результат, сохранявшийся в течение всего периода наблюдения, достигнут без проведения терапии болевого синдрома, хронического простатита и эректильной дисфункции. Через 6 мес. после операции отмечена редукция варикозно расширенных вен яичек и их придатков. По данным УЗИ органов мошонки, диаметр вен гроздевидных сплетений в клиностазе в спокойном состоянии был менее 2 мм. Рефлюкс отсутствовал как в клино-, так и в ортостазе при пробе Вальсальвы.
Консервативных методов лечения синдрома Мея–Тюрнера в настоящее время не существует. C. L. Zollikofer et al. [15] впервые опубликовали отчет об успешной ангиопластике и стентировании левой общей подвздошной вены при синдроме Мея–Тюрнера и тромботической болезни [15]. С тех пор более 30 лет рентгенохирурги проводят стентирование у пациентов с синдромом Мея–Тюрнера по поводу тромбозов и тромбоэмболии легочной артерии. По мнению А. В. Покровского и соавт. [16], эндоваскулярная ангиопластика и стентирование обструктивных поражений вен подвздошнобедренного сегмента – малоинвазивный, безопасный и высокоэффективный метод лечения. Эндоваскулярные методы лечения должны шире внедряться в клиническую практику и могут считаться методом выбора в лечении данной категории больных.
28.03.2017 в Московской клинической больнице им. Е. О. Мухина пациенту 38 лет с рецидивным двусторонним варикоцеле, болями в области таза, эректильной дисфункцией и варикозной болезнью вен органов малого таза при синдроме Мея–Тюрнера нами впервые в мире выполнена операция – рентгенэндоваскулярная баллонная ангиопластика и стентирование левой общей подвздошной и левой наружной подвздошных вен с положительным эффектом [17]. Изучение отдаленных результатов оперативного лечения этого пациента стало предметом настоящей публикации.
Позднее нас, в июле 2017 г., J. R. Stern et al. сообщили о стентировании левой общей подвздошной вены у 22-летнего пациента с рецидивным левосторонним варикоцеле, отметив, что это было первое в мире сообщение об успешном лечении резистентного к обычной хирургии варикоцеле вследствие синдрома Мея–Тюрнера путем эндовенозного стентирования [18]. Таким образом, в настоящее время, по всей видимости, происходит перелом в сознании урологов и андрологов в отношении тактики ведения пациентов с варикоцеле.
С марта 2017 по июнь 2019 г. эндоваскулярная ангиопластика и стентирование были выполнены 72 пациентам с подвздошной венозной компрессией, варикозной болезнью вен органов малого таза и двусторонним варикоцеле с положительным эффектом. Высокая клиническая эффективность рентгенэндоваскулярной ангиопластики и стентирования у пациентов с илеосперматическим типом варикоцеле и варикозной болезнью вен органов малого таза вследствие подвздошной венозной компрессии позволили нам рекомендовать эту методику в подобных случаях. Это обстоятельство определило целесообразность проведения курсов повышения квалификации врачей на кафедре урологии АНО ДПО «Центр обучения медицинских работников» по данной тематике с 2019 г.
Наиболее популярная в последнее время операция по J. L. Marmar et al. (1985), или субингвинальная варикоцельэктомия [19], позиционируемая большинством урологов как «золотой» стандарт оперативного лечения варикоцеле, на самом деле не в состоянии решить проблему илеофеморальной компрессии, и в этом случае может приводить к рецидиву. В связи с этим показания к традиционному хирургическому лечению варикоцеле у пациентов с синдромом Мея–Тюрнера нуждаются в пересмотре.
В настоящей работе представлен первый в мире опыт оперативного лечения синдрома илеофеморальной компрессии как причины рецидивного двустороннего варикоцеле и варикозной болезни вен органов малого таза у мужчин и изучены его отдаленные результаты. Проведение рентгенэндоваскулярной ангиопластики и стентирования подвздошных вен при артериовенозных конфликтах нижнего уровня является патогенетическим, обоснованным и высокоэффективным методом лечения варикоцеле и варикозной болезни вен органов малого таза у мужчин.



